血液がん - 血液内科
血液について
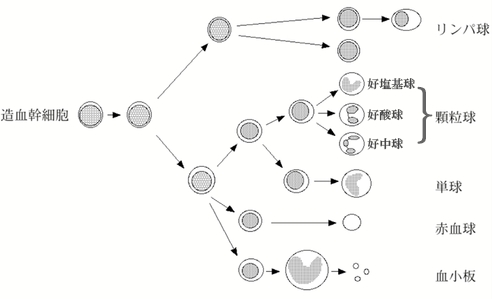
血液は、白血球や赤血球、血小板などの血液細胞成分と血漿成分からなっています。血液細胞は、下記の図のように骨の中にある骨髄で造血幹細胞(血液の元となる細胞)より分化して、様々な血球が造られ(造血)、血管の中に出てきます。赤血球は酸素を全身に運び、白血球(顆粒球、リンパ球、単球)は細菌やウイルスなどの病原体から体を守り、血小板は血を止める働きをしております。
血液がんについて
血液がんとは血液細胞ががん化して起こる病気です。血液がんのほとんどをしめるのが、白血病、悪性リンパ腫、多発性骨髄腫で、3大血液がんと呼ばれています。以下に血液がんの血液がんに対する説明をします。
1.白血病
白血病とは上記に示した造血細胞のある部分ががん化して起こります。白血病には血液細胞の由来によって、骨髄性とリンパ性に分けられます。また病状が急激に進行する急性白血病と徐々に進行してくる慢性白血病に分けられます。
a.急性白血病
急性白血病は急性骨髄性白血病と急性リンパ性白血病に分けられます。急性骨髄性白血病は、造血幹細胞から顆粒球、単球、赤血球、血小板を造る細胞に少し分化した細胞ががん化して起こる病気です。一方、リンパ球を造る細胞に少し分化した細胞ががん化すると、急性リンパ性白血病という病気が生じます。
①急性白血病の症状
白血病の細胞が骨髄中で増えると、正常の造血幹細胞が減少するため、造血が障害されます。急性骨髄性白血病の早期には、造血障害のために好中球、好酸球、好塩基球、赤血球、血小板の減少が生じます。好中球が少なくなると感染症(肺炎などの細菌による病気)が起こりやすくなります。赤血球が少なくなると貧血の症状(動悸、息切れ、めまい)が、血小板が減ると出血(ひどくなると自然出血)が起こります。さらに白血病細胞が増えると、骨髄から白血病細胞が漏れ出て、全身の様々な臓器に入り込み、その臓器を障害します。また発熱や全身倦怠などの症状も現れることがあります。急性骨髄性白血病の3大死因は、感染症、出血、臓器障害(腫瘍そのものによる障害)と言われています。
②急性白血病の診断
急性白血病が疑われた時には、骨髄穿刺という検査を行います。この検査により白血病細胞を採取し、様々な検査を行い、診断をつけます。採取した骨髄液で、塗抹標本を作り、様々な染色を行い顕微鏡で観察します。そしてまず、急性リンパ性白血病か、急性骨髄性白血病かを鑑別します。また、フローサイトメトリーという機械を使って、白血病細胞の表面に存在する蛋白を調べ、白血病細胞の特徴を細かくみます。さらに、白血病細胞の遺伝子の異常を調べるために、白血病細胞を使って染色体検査や核酸増幅検査を行います。このようにしてどのタイプの急性白血病であるかを診断します。このように詳細な診断を付けることで、治りやすい白血病か、治りにくい白血病か、再発しやすいかどうか、などを知ることができます。また、そうすることで、個々の患者さんに応じた治療方法を組み立てることができます。
③急性白血病の治療
治療法は、年齢やタイプによって異なります。一般的には、初期に行う「寛解導入療法(かんかいどうにゅうりょうほう)」として、抗がん剤をいくつか併用した治療を行います。
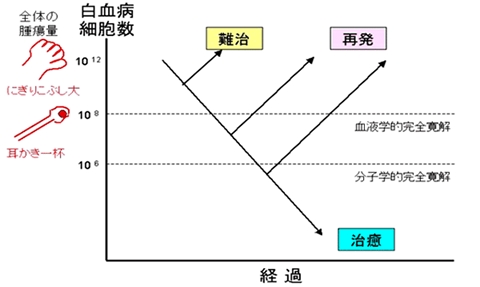
「完全寛解」とは見かけ上、白血病細胞(がん細胞)が見つからない状態を指しますが、さらに詳しくは以下に分けられます。
- 血液学的完全寛解:
治療により、顕微鏡検査をしても白血病細胞が目で見た限りはなくなり、同時に白血球、赤血球、血小板の数が正常な範囲内にある状態です。全身には、まだ白血病細胞がたくさん残っている可能性があります。 - 分子学的完全寛解:
白血病細胞が持つ染色体異常(遺伝子変異)を目安にして、より精密に検査しても白血病細胞が見つからない状態です。上記よりは少ないものの、この状態でもなお、体内には100万個までの白血病細胞が生き残っている可能性があります。
血液や骨髄液以外にも白血病細胞は潜んでいますし、現在用いられている検査にも限界があるため、白血病細胞が見つからないからといって、ただちに「治癒した」といえるわけではありません。よって完全寛解になったとしても、できるだけがん細胞を減らすために、「寛解後療法」を行います。
抗がん剤治療は以下のように行います。
- i.寛解導入療法
抗がん剤により、完全寛解を目指して白血病細胞をできるだけ減らす治療です。複数の抗がん剤(シタラビン、ダウノルビシンが中心)を併用して行うことが一般的です。急性前骨髄球性白血病(APL)では、ビタミンAの誘導体であるレチノイン酸を寛解導入療法として用います。他の抗がん剤が白血病細胞を直接破壊するのに対し、レチノイン酸は白血病細胞を成熟させることによって、正常な白血球と同様な経過をたどって死滅させます。白血病細胞が多い場合は、抗がん剤治療を先に行ったり、あるいは同時に併用したりします。フィラデルフィア染色体陽性急性リンパ性白血病ではチロシンキナーゼ阻害薬という薬を併用することが一般的です。最近では、高齢者にアザシチジン+ベネトクラックス療法が用いられています。 - ii.寛解後療法
完全寛解になっても、体内には白血病細胞が多く残っている可能性が高く、放置すると再発することがあります。さらに、白血病細胞を減らして寛解を確固たるものにするための「地固め療法」や、再発しないように寛解を維持するための「維持・強化療法」を行います。抗がん剤の治療だけでは再発する可能性が高いものに対して年齢や全身状態が許せば造血幹細胞移植が必要になることがあります。造血幹細胞移植療法は、最も強力な地固め療法です。 - iii.再発・治療抵抗性に対する治療
初回治療に抵抗性もしくは寛解後に再発した場合に行う治療を救援療法といいますが、初回治療と同様に初回複数の抗がん剤を併用して寛解導入を行います。APLでは亜ヒ酸、FLT3遺伝子変異を持つ急性骨髄性白血病にはFLT3阻害薬が用いられます。また、25歳以下のB細胞性急性リンパ性白血病にはキメラ抗原受容体T細胞(CAR-T)療法が行われています。 - iv.抗がん剤治療の合併症と対策
急性白血病では、白血病細胞が殖えている一方で、正常な血液細胞は圧迫されて減少しています。白血病細胞を減らす目的で抗がん剤治療を行いますが、減少した正常な血液細胞もダメージを受けて、一時的にはさらに減少します。病気の原因となるさまざまな菌(細菌やカビなどの真菌)やウイルスなどの病原体と戦う白血球が減ると、肺炎や敗血症などの感染症を起こすことがあります。状況によっては、個室に入りアイソレーター(空気清浄機)、うがいや手洗いも必要となります。感染症に対しては、抗生物質などを用います。また、白血球の回復を早めるためには、G-CSF(顆粒球コロニー刺激因子)などサイトカインと呼ばれる薬を使用します。貧血や血小板減少に対しては、成分輸血を行います。また、抗がん剤による悪心(おしん)、嘔吐(おうと)、下痢、口内炎、脱毛、発熱等の副作用がありますが、おのおのに対して可能な限り副作用を軽減させ、対策を立てて治療を行います。CAR-T療法においては、サイトカイン放出症候群(CRS)(悪寒、悪心、倦怠感、頭痛、発熱、頻脈、血圧変動)や免疫エフェクター細胞関連神経毒性症候群(ICANS)(精神神経症状、痙攣など)が起こることがあり、それに対する対応は確立されております。
b.慢性白血病
慢性白血病は慢性骨髄性白血病と慢性リンパ性白血病に分けられます。
①慢性骨髄性白血病
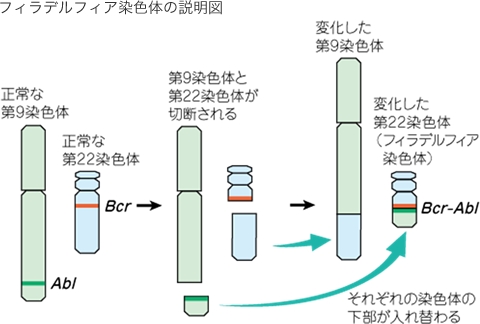
比較的ゆっくり進行する血液のがんで、造血幹細胞ががん化して起こります。特 徴はフィラデルフィア染色体という特異な染色体をもっており、この染色体の異常が病態の原因です。白血病細胞が骨髄に蓄積して正常な血液をつくる作用を妨げ、また血液の流れに乗って脾臓や肝臓などに進入し、さまざまな症状を起こします。
独立行政法人国立がん研究センターがん対策情報センターホームページより引用
- ⅰ.慢性骨髄性白血病の症状
白血球ががん化して白血病細胞となっても、ほぼ正常の白血球と同じ働きをする上にゆっくりと進行するため、初期の段階ではほとんど症状がみられません。一般的に40歳以上で発病することが多く、健康診断などで白血球数の増加を指摘され、偶然に見つかることがほとんどです。急性白血病と異なり、初診時に貧血症状、感染症、出血傾向を伴うこともまれです。発見された時期により差がありますが、病気の進行とともに血液中の白血球数と血小板数はふえていきます。そして、骨髄の中が白血病細胞でいっぱいになり、赤血球が圧迫されて減少するため、次第に貧血状態になります。また、白血球数が増加するに従って、全身の倦怠感や無気力、夜間の寝汗、体重減少、脾臓の増大による腹部の膨満感などの症状があらわれます。 - ⅱ.慢性骨髄性白血病の診断
慢性骨髄性白血病を診断する際には、血液検査、骨髄検査、染色体検査、遺伝子検査などを行います。最終的に慢性骨髄性白血病と確定診断するには、染色体異常(フィラデルフィア染色体)あるいは遺伝子異常(BCR-ABL遺伝子)をみつける必要があります。 - ⅲ.慢性骨髄性白血病の治療
慢性骨髄性白血病の治療法は、薬物療法と移植療法に分けられます。薬物療法には、分子標的治療薬、化学療法、インターフェロン‐α療法があり、白血病細胞を減少させ、症状を抑える効果があります。移植療法には造血幹細胞移植があり、健康な造血幹細胞を移植して造血機能を回復させます。現在のところ、造血幹細胞移植は、治癒を目指せる唯一の方法です。これらの治療法は、病状に応じて使い分けたり、組み合わせたりします。はじめて慢性骨髄性白血病と診断されたとき、病期が慢性期であれば分子標的治療薬を使用します。しかし、分子標的治療薬による副作用や病状の進行に応じて、異なる分子標的治療薬に替えたり、分子標的治療薬以外の治療法へ変更したりします。1)分子標的治療薬
慢性骨髄性白血病の原因であるBCR-ABL遺伝子からつくられるBcr-Abl蛋白(チロシンキナーゼ)を狙い撃ちし、そのはたらきを抑えることで、白血病細胞が増えないようにする薬(チロシンキナーゼ阻害薬)です。白血病細胞を狙うので、正常な細胞に及ぼす影響が比較的少なく、従来の抗がん剤よりも副作用が少ないという特徴があります。現在、使用できるチロシンキナーゼ阻害薬は5種類あり、イマチニブ、ニロチニブ、ダサチニブおよびボスチニブが初発から使用でき、ポナチニブは再発・難治性例に使用できます。2)造血幹細胞移植
通常よりも強力な化学療法や放射線照射を行い、骨髄中の白血病細胞や造血幹細胞を死滅させた後に、正常な造血幹細胞を移植して骨髄の造血機能を回復させる治療法です。現在のところ、治癒の可能性がある唯一の方法です。ただし、造血幹細胞の提供者(ドナー)が必要で、移植した造血幹細胞に対する拒絶反応を抑えなければなりません。3)化学療法
抗がん剤を用いた治療法です。白血病細胞の増殖を抑え、増加した白血球数を正常値まで減少させ、肥大した脾臓を小さくします。化学療法は、白血球数が多い患者さんで慢性骨髄性白血病と診断されるまでの期間に使用されることがあります。4)インターフェロン‐α療法
体の中にもともとあり、ウイルスを攻撃したり、免疫の働きを活性化したりするインターフェロン‐αを用いた治療のことです。白血球数を正常値まで減少させ、ときには白血病細胞を死滅させることができます。分子標的治療薬が効かなくなった場合や、造血幹細胞移植が行えない場合に用いられます。
②慢性リンパ性白血病
慢性リンパ性白血病とは、成熟したリンパ球ががん化して生じる疾患です。欧米人に多く日本人には少ないと言われています。病気の進行は緩徐で、初期にはほとんど症状がありません。また、他の造血器腫瘍と異なり根治を目指す有効な治療法がないことから、ある程度進行するまでは治療を実施しない、"watch and wait"が基本的な方針とされています。貧血や脾腫の出現など、病期が進行した場合にはブルトン型チロシンキナーゼ阻害薬がよく用いられます。また、抗体医薬、アルキル化剤やプリン拮抗薬が単独もしくは組み合わせで使用されます。代表的なお薬としては、イブルチニブ、シクロフォスファミド、フルダラビン、ベンダムスチン、リツキシマブなどがあります。再発・難治性例ではアカラブルチニブ、ベネトクラックスが登場し、治療の選択肢が増えました。造血器腫瘍に対する根治療法としての同種造血幹細胞移植は現時点ではまだ研究的な治療としての位置づけで、若年者でかつ治療抵抗性の場合に限って試みられています。
2.悪性リンパ腫
悪性リンパ腫とは細菌やウイルスなど病原体を排除するなどの機能をつかさどる免疫システムの一部であるリンパ系組織とリンパ外臓器(節外臓器)から発生するがんです。リンパ系組織は、リンパ節、胸腺や脾臓、扁桃腺などの組織・臓器と、リンパ節をつなぐリンパ管やリンパ液からなります。リンパ系組織は全身にあるため、悪性リンパ腫も全身すべての部位で発生する可能性があります。リンパ外臓器(節外臓器)は、胃、腸管、甲状腺、骨髄、肺、肝臓、皮膚などです。悪性リンパ腫になる原因は、まだ明らかではありませんが、一部にはウイルス感染症が関係することや、免疫不全者に多いことがわかっています。悪性リンパ腫には30種類以上の病型がありますが、腫瘍細胞の形や性質から、大きくホジキンリンパ腫と非ホジキンリンパ腫の2種類に分けられます。日本で悪性リンパ腫にかかる患者さんは、年間10万人あたり約10人です。
a.ホジキンリンパ腫
ホジキンリンパ腫は日本では少なく、悪性リンパ腫のうちの約10%です。ホジキンリンパ腫は非ホジキンリンパ腫に比べ、治癒する可能性の高い(約65~80%)病気です。ホジキンリンパ腫は、さらに古典的ホジキンリンパ腫、および結節性リンパ球優位型ホジキンリンパ腫に分けられます。
b.非ホジキンリンパ腫
日本では、悪性リンパ腫のうちの約90%を非ホジキンリンパ腫が占めています。ホジキンリンパ腫、非ホジキンリンパ腫とも全身に広がる可能性がありますが、非ホジキンリンパ腫のほうがその可能性が高くなっています。非ホジキンリンパ腫は、リンパ球の種類から、B細胞性、T細胞性、NK細胞性などに分類(病理学的分類)されるほか、診断された病気を放置しておいた場合に予測される進行速度(年単位で進行する低悪性度、月単位で進行する中悪性度、週単位で進行する高悪性度)によっても分類されます。悪性度と病理組織学的分類を組み合わせることでそれぞれの患者さんに適した治療法が決まります。
①悪性リンパ腫の症状
首や腋の下、足の付け根などリンパ節の多いところに、通常、痛みのないしこりとして現れてきます。また、原因不明の発熱や体重の減少、寝具の取り替えを要するほどのひどい寝汗がみられることもあります。そのほかに、体がかゆくなる、皮膚に発疹が出るなどの症状が現れることもあります。また、悪性リンパ腫が形成した腫瘤により気道や血管、脊髄などの臓器が圧迫されることで、気道閉塞、血流障害、麻痺などの症状が現れ、緊急対応を要することがあります。
②悪性リンパ腫の診断
悪性リンパ腫の検査には、①悪性リンパ腫であることと悪性リンパ腫の病型を決定するための病理検査(リンパ節または腫瘍生検など)、②病気の広がり(病期)をみるために、胸部X線検査、超音波(エコー)検査、CT検査、骨髄検査(骨髄穿刺せんし・骨髄生検)、消化管検査などを行います。必要に応じて、PET検査やMRI検査が行われます。リンパ腫が脳や脊髄に広がっていると疑われる場合は、脳脊髄液の検査を行うこともあります。さらに危険因子(ウイルス)の有無を調べる検査、病気の勢いや全身状態(臓器機能)を把握するための検査などを行います。
③悪性リンパ腫の病期
病期とは、がんの進行の程度を示す言葉で、英語をそのまま用いてステージともいいます。説明などでは、「ステージ」という言葉が使われることが多いかもしれません。I 期、II 期、III期、IV期に分類されています。悪性リンパ腫では、進行の程度によって治療法や予後が変わってくるため、病期を正確に把握することはとても重要です。年齢や症状、病期、血液検査などを評価して(評価方法は悪性リンパ腫の病型によって異なります)、どれだけ治りやすいかの予測を行い、治療方針を決定していきます。

独立行政法人国立がん研究センターがん対策情報センターホームページより引用
④悪性リンパ腫の治療
悪性リンパ腫の治療法は、大きく放射線治療と化学療法(抗がん剤治療)に分けられ、手術を必要とする患者さんはまれです。治りにくい場合や治療の効果が十分でない場合は、さらに強い抗がん剤治療や抗CD20モノクローナル抗体を用いた抗体療法、造血幹細胞移植などが行われます。悪性リンパ腫の治療法は、病型、病期と全身の状態を考慮して決められます。
- i.放射線療法
放射線治療は、高エネルギーのX線でがん細胞を傷害し、がんを小さくする効果があります。病巣が1つで小さい場合や早期のリンパ腫などに単独で行ったり、短期間の抗がん剤治療と併用して行ったりすることがあります。 - ii.化学療法
抗がん剤を注射・点滴、あるいは内服で投与し、がん細胞を傷つけたり増殖を抑制させたりする治療法です。この治療法は、がんのある部分だけでなく、検査ではわからなかった小さな病変にも効果が期待できます。通常複数の抗がん剤を組み合わせて、何回か繰り返して治療を行います。代表的な薬剤は、シクロフォスファミド、ドキソルビシン、ビンクリスチン、シスプラチン、カルボプラチン、イフォスファミド、エトポシド、ゲムシタビンなどです。再発・難治性末梢性T細胞リンパ腫ではフォロデシン、プララトレキセートが使用できます。 - iii.分子標的治療
がん細胞が持つ特定の分子を標的とする治療を分子標的治療といいます。抗原(免疫反応が起こるきっかけとなる物質)を認識する抗体を、体の外から薬として投与することによって治療を行うのが、抗体療法です。リンパ球のうちB細胞でみられるCD20という細胞の特質を示す抗原を認識して治療効果を発揮するリツキシマブおよびオビヌツズマブは、CD20抗原陽性のB細胞性リンパ腫に効果があり、通常抗がん剤治療と組み合わせて行われます。抗体にアイソトープを結合したイブリツモマブ チウキセタンは、再発・難治性の低悪性群リンパ腫に使用できます。CD79b抗原を標的とし抗がん剤を結合したポラツズマブ ベドチンが再発・難治性びまん性大細胞型B細胞リンパ腫に、抗がん剤を結合したブレンツキシマブブレンツキシマブ ベドチンは、CD30抗原陽性ホジキンリンパ腫や未分化型大細胞リンパ腫に、CCR4を標的とするモガリムリズマブはT細胞リンパ腫に効果が認められています。その他、タゼメトスタットはEZH2遺伝子変異を持つ再発・難治性濾胞性リンパ腫に、ロミデプシン、デニロイキン ジフチトクスは再発・難治性末梢性T細胞性リンパ腫に、ツシジノスタットは再発・難治性成人T細胞リンパ腫に効果が認められています。 - iv.造血幹細胞移植
標準的な抗がん剤治療や放射線治療を行っても再発する可能性が高いと判断された場合は、大量の抗がん剤投与や放射線治療を行います。その際、治療が強力であるために血液をつくる能力も破壊されてしまうので、血液を正常な状態に回復させるために、患者さん自身や患者さん以外の提供者(ドナー)からの造血幹細胞(血液のもととなる細胞)を移植します。 - v.キメラ抗原受容体T細胞(CAR-T)療法
患者さん自身のT細胞を取り出し、遺伝子医療の技術を用いてCAR(キメラ抗原受容体)と呼ばれる特殊なたんぱく質を作り出すことができるよう、T細胞を改変します。CARは、がん細胞などの表面に発現する特定の抗原を認識し、攻撃するように設計されており、CARを作り出すことができるようになったT細胞をCAR-T細胞と呼びます。このCAR-T細胞を患者さんに投与することにより、難治性のがんを治療するのがCAR-T療法です。再発・難治性びまん性大細胞型B細胞リンパ腫に使用されています。
3.多発性骨髄腫
多発性骨髄腫は、血液細胞の1つである「形質細胞」のがんです。形質細胞はリンパ球の一種であるB細胞から分かれて、抗体(免疫グロブリン)をつくるように発達した細胞です。細菌やウイルスが体に入ると、B細胞の一部が形質細胞になり、形質細胞がそれぞれの細菌やウイルスとたたかう抗体をつくり、感染や病気から体を守ります。形質細胞はがん化して異常細胞(骨髄腫細胞)になると、体の中で異常に増殖し、病気として発症します。発症の原因は明らかになっていません。40歳未満での発症は非常にまれで、年齢が進むにつれて発症数が増加し、性別では男性にやや多い傾向があります。わが国では1年間に人口10万人あたり2~3人発症するといわれています。最近では、検診や人間ドックの血液検査で異常が発見され、精密検査で診断されることがふえています。
①多発性骨髄腫の症状
多発性骨髄腫では、増殖した骨髄腫細胞によって正常な造血が妨げられます。このために、貧血やそれによる息切れ・だるさ、免疫機能の低下、出血傾向が生じます。また、骨髄腫細胞が異常免疫グロブリン(M蛋白)を大量につくり出すことによって、免疫機能の低下、腎障害、血液循環の障害(過粘稠度症候群)が起こります。免疫機能が低下すれば肺炎や尿路感染症などの感染症が起こりやすくなります。骨髄腫によって骨の組織が破壊され、高カルシウム血症、骨の痛み、病的な骨折、脊髄圧迫による麻痺などが起こることがあります。さらに、各臓器の機能も低下するなど、さまざまな症状を引き起こします。
②多発性骨髄腫の診断
多発性骨髄腫の診断と治療方針を決めるためには、何種類かの検査が行われます。検査の目的は骨髄腫細胞を確認するだけでなく、それによって起こるさまざまな異常や、全身の臓器について合併症の有無を確認することにあります。必要な検査は、血液検査、尿検査、骨髄検査、骨のX線やCT、MRI、PETなどの画像診断などです。
③多発性骨髄腫の病型および病期
多発性骨髄腫は病気のタイプ(病型)や進行度(病期)を知ることは、治療を進める上でとても重要です。病型は症状や合併症(症候)がない無症候(くすぶり型)骨髄腫と症候性骨髄腫に分けられます。
a.くすぶり型骨髄腫
M蛋白、骨髄形質細胞から骨髄腫と診断されますが、症状はほとんどなく臓器障害も伴わない場合。無治療で経過観察します。
b.多発性骨髄腫
骨髄腫による臓器障害(高カルシウム血症、腎障害、貧血、骨病変)または骨髄中の骨髄腫細胞が60%以上、フリーライトチェーンの比が100以上またはMRIで限局性病変が2つ以上ある場合。臓器障害がある場合は治療を開始します。それ以外は状況によって治療開始を考慮します。
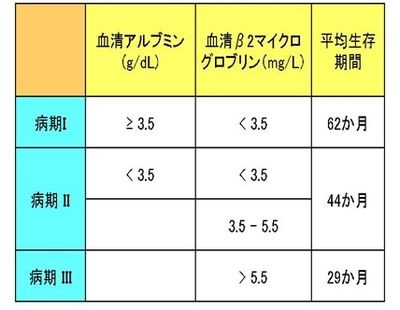
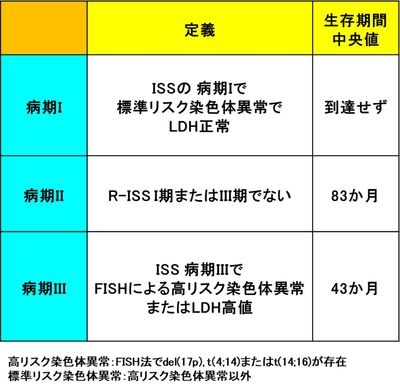
病期とは、がんの進行の程度を示しています。多発性骨髄腫は、腫瘍の量、その後の経過を左右する要因(予後因子)によってI ~IIIの3段階に分けられます。特に血清β2ミクログロブリンと血清アルブミンは重要な予後因子で、前者は値が高いほど、後者は低いほどその後の経過(予後)が悪いといわれています。これに基づいた病期分類が国際骨髄腫ワーキンググループから提唱され、現在は世界中で使用されています(国際病期分類)。最近では染色体異常およびLDHを加えた、修正国際病期分類が用いられつつあります。
多発性骨髄腫の国際病期分類(ISS)
多発性骨髄腫の修正国際病期分類(R-ISS)
④多発性骨髄腫の治療
多発性骨髄腫の治療は骨髄腫細胞を減らす治療(抗骨髄腫治療)と合併症に対する治療(支持療法)とに分けられます。
- i.化学療法
従来は、MP療法(メルファラン、プレドニゾロンの併用)と呼ばれる2つの薬剤を使う治療が標準とされていましたが、最近では後述するプロテアソーム阻害薬や免疫調節薬の登場にて、単独では用いられなくなりました。現在では化学療法薬はプロテアソーム阻害薬や免疫調節薬との併用もしくは造血幹細胞移植前の大量抗がん剤治療以外はあまり用いられなくなりました。 - ii.分子標的治療、免疫調節薬
プロテアソーム阻害薬(ボルテゾミブ、カルフィルゾミブ、イキサゾミブ)と免疫調節薬(サリドマイド、レナリドミド、ポマリドミド)が登場し、多発性骨髄腫の治療成績は飛躍的に向上しました。さらに抗体医薬(エロツズマブ、ダラツムマブ、イサツキシマブ)の登場にて、さらに治療成績は向上しています。本邦では、初発症例にはボルテゾミブ、レナリドミド、ダラツムマブが使用可能であり、これらの薬剤を組み合わせて用いられております。再発・難治性例に対してはカルフィルゾミブ、イキサゾミブ、ポマリドミド、エロツズマブ、イサツキシマブが使用可能で、これらの薬剤を組み合わせて用いられております。 - iii.造血幹細胞移植
造血幹細胞移植は、大量の抗がん剤を投与して可能な限り骨髄腫細胞を殺し、そのあとで患者さん自身の造血幹細胞(血液細胞のもととなる細胞)を点滴することにより正常な骨髄細胞の機能をとりもどすという方法で、患者さんの生存期間を延ばす効果が期待できます。一般的には臓器機能の保たれた若年者の方が対象になります。造血幹細胞移植には、自分の組織を移植する自家移植とほかの人の組織を移植する同種移植がありますが、骨髄腫に多く行われる移植は安全性の高い自己幹細胞移植(特に自己末梢血幹細胞移植)で、同種移植に関してはまだ研究段階です。
b.支持療法
- i.骨病変に対する治療
痛みを伴う場合には放射線治療や鎮痛薬、骨修飾薬(ビスフォスフォネート製剤:ゾレドロン酸、抗RANKL抗体:デノスマブ)が有効です。骨折や腫瘍による脊髄圧迫などがある場合には手術を行う場合もあります。なお、骨修飾薬は痛みのない骨病変の悪化を抑える作用もあり、抗がん剤とともに使用される例が増えています。骨修飾薬使用中に歯科治療を受けていたり、歯科治療を要する状態(虫歯、歯槽膿漏など)であったりすると、まれに歯肉や下顎骨の壊死が生じますので、治療開始前に歯科のチェックを受け、必要な歯科処置をすませる必要があります。 - ii.その他
肺炎・敗血症などの感染症に対しては抗生物質による治療が行われます。急性の腎不全に対しては血液透析、過粘稠度症候群に対しては血漿交換が行われることがあります。高カルシウム血症とそれによる意識障害に対してはエルシトニン製剤やビスフォスフォネート製剤による治療が行われます。
当科における血液がん診療
1.診療内容
当科は常時40~50床を有し(内、無菌治療室22床)、中国・四国地域でもトップクラスの規模を誇っております。国立病院機構・中国地区血液疾患基幹病院として患者様は岡山県全域からは勿論のこと香川県・広島県・兵庫県などからも広くご紹介頂いており、院内他科医師および他職種(看護師、薬剤師、臨床検査技師など)と密接な連携を取りながらチーム医療を実践しております。血液がんの治療においては、日本血液学会認定専門医が中心となり、どの疾患に対しても専門的な医療が十分できる体制が整っております。また造血幹細胞移植に関しては、成人の造血幹細胞移植において岡山県で一番早く導入した実績があります(平成3年に導入)。骨髄バンクおよび臍帯血バンク認定施設であり、自家移植および同種移植とも十分対応しております。
2.治療方針
当科は日本血液学会編「造血器腫瘍診療ガイドライン」、日本骨髄腫学会編「多発性骨髄腫の診療指針」および日本造血細胞移植学会編「造血細胞移植学会ガイドライン」に基づいて専門的な医療を提供しております。また、日本成人白血病研究グループ(JALSG)、西日本血液臨床研究グループ(W-JHS)、日本細胞移植研究会(JSCT)および厚生労働科学研究などの多施設共同研究に積極的に参加しております。また、新薬開発のための治験も数多く行っております。
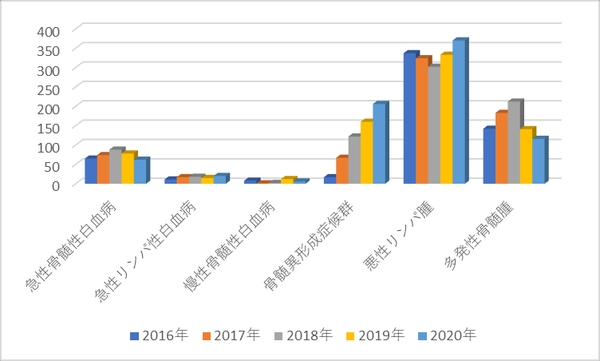
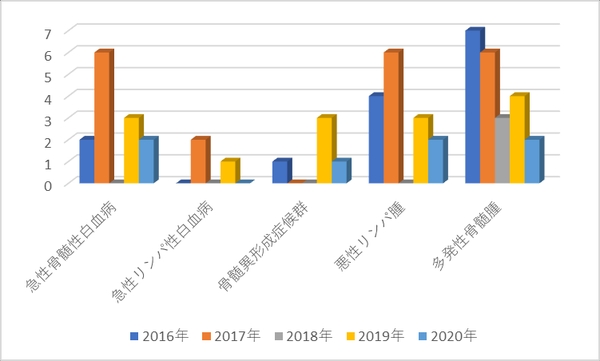
3.2016年度~2020年度までの診療実績
a.新規患者数(主要疾患別)
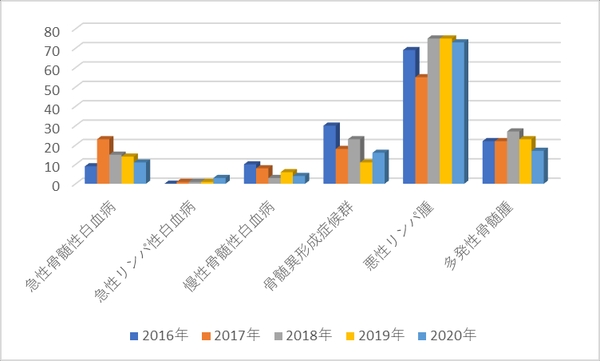
b.延べ入院患者数(主要疾患別)
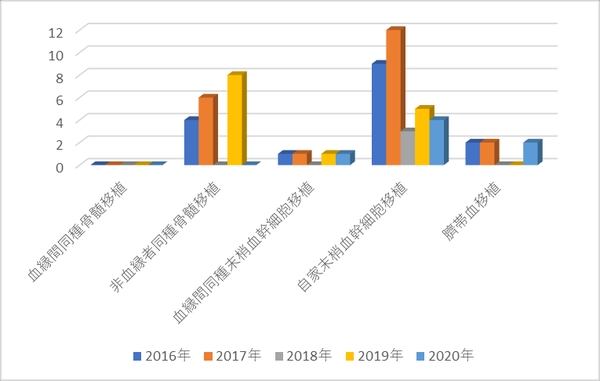
c.造血幹細胞移植数(2016年度~2020年度)
○主要疾患別
○移植ソース別