肺がんの疫学
2019年の我が国の人口動態統計によると、1 年間で死亡したのは138万1098人で、第1 位が悪性新生物(その大部分は「がん」)による死亡(27.3%)、第2
位は心疾患(15.0%)、第3 位は老衰(8.8%)、第4 位は脳血管疾患(7.7%)でした。
死亡の多いがんを部位別にみると、男性では肺がんが最も多く、次いで胃がん、大腸がんと続き、女性では大腸がんが最も多く、次いで肺がん、胃がんでした。がん全体では肺がんが最も多く、2019年には75,394
人が肺がんで亡くなっています。治療法の進歩により治る患者さんや長期存命の方もいらっしゃいますが、肺がんは未だ予後が悪い疾患と考えられています。
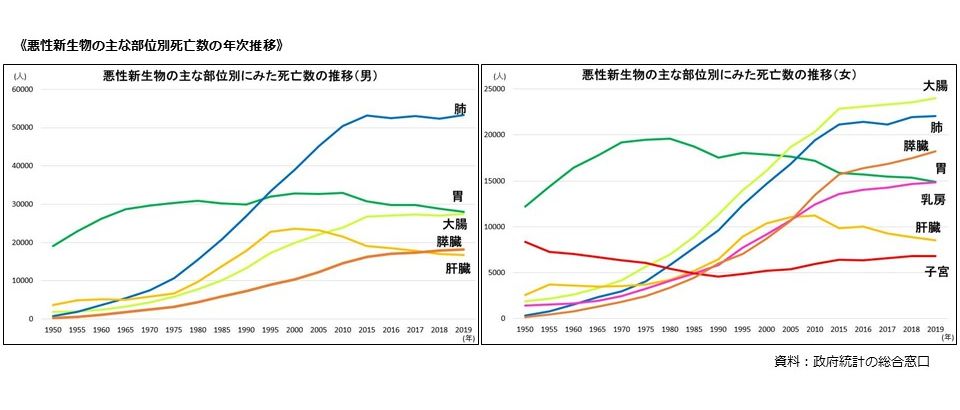
当院における肺がんの患者数
岡山医療センターにおける肺の悪性腫瘍(主に肺がん)の新規の患者数は、年間およそ150~200人ぐらいです。年齢分布でみると、やはり70歳以上の方が半数を超えており、ご高齢の方が多いようです。

肺の機能と肺がん
肺は主に呼吸をするための器官で、吸い込んだ空気の中の酸素を体内に取り込み、体内から二酸化炭素を吐き出す役割をしています。吸い込んだ空気は気管を通り、左右の肺に分かれた後で、さらに枝分かれした気管支を通り、最後には肺胞という小さな部屋に辿り着きます。肺は2~7億個の空気を含んだ肺胞が集まっており、やわらかいスポンジのような構造をしています。この肺胞のまわりには毛細血管が分布し、二酸化炭素と酸素のガス交換をおこなっています。
肺がんは、肺の気管、気管支、肺胞の一部の細胞が何らかの原因でがん化したものです。進行するにつれてまわりの組織を破壊しながら増殖し、血液やリンパの流れにのって拡がっていきます。ここで注意していただきたいことは、もともと他の臓器にできたがんが肺に転移している場合には肺がんとはいわず、このような場合には「転移性肺腫瘍」と呼びます。明確に区別するために、もともと肺にできたがんを「原発性肺がん」といいます。たとえば乳がんが肺に転移したような場合、肺に病変があってもこれはもともと乳がんの細胞なので乳がんに対して有効な治療薬を選択して治療を行います。肺に病変があるからといって、肺がんの治療をするわけではありません。
肺がんと遺伝子変異
ヒトの身体はたくさんの「細胞」で構成されています。正常な細胞は、必要なときに増殖し、不要なときには増殖しないという一定のルールに従うことで増えすぎないように「遺伝子」によりコントロールされています。しかし、この仕組みをコントロールしている遺伝子に異常が起こると(遺伝子変異)、細胞が限りなく増殖するようになってしまうことがあります。こうして限りなく増殖する性質をもった細胞を「がん細胞」といい、「がん細胞」が集まったものを「がん」といいます。
肺がんは、肺の細胞の中にある遺伝子に傷がつく(変異する)ことで生じます。傷をつける原因にはさまざまなものがありますが、代表的なものに、喫煙や石綿(アスベスト)などの粉塵曝露が知られています。
このように、がんは遺伝子の異常によって起こりますが、生まれつき遺伝子に傷があってがんになる人はごくまれであり、日常生活のなかで徐々に遺伝子が傷つき、それが蓄積することによって発生することが多いと考えられています。ただし、家族にがんが多発する場合には、遺伝子の傷を修復しにくい体質を受け継いでいる可能性があります。また、家族は似たような環境で暮らし、同じような生活習慣を持っていることが多いため、それががんの誘因になっていることもあります。
肺がんの症状
咳、痰、血痰(血が混ざった痰)、呼吸困難、声のかすれ(嗄声)などが主な症状ですが、初期には無症状のことも多く、健診のX線写真で偶然発見されることもまれではありません。ときに転移病巣の症状、例えば脳転移による頭痛、骨転移による腰痛などの骨の痛みなどが最初に起こってくる症状である場合もあります。また、胸痛があらわれることもありますが、これは大抵の場合、肺がんが胸壁を侵したり、胸水が貯まったり(がん性胸膜炎)するためです。その他、肩こり、肩痛、肩から上腕にかけての痛みがおこることもあります(パンコースト腫瘍)。他の臓器のがんと同様に肺がんでも、倦怠感、食欲低下、体重減少があらわれることもあります。

肺がん診断のための検査
肺がんが疑われた場合、身体の中からがんと推定される部分の組織や細胞を何らかの方法で採取して、顕微鏡でみて診断を確定します。腫瘍マーカーが異常高値であることや、PET-CT等の画像診断のみでは、肺がんが強く疑われても診断が確定したとは言えません。多くの場合、気管支内視鏡(気管支鏡)検査により、がんと推定される部分の組織や細胞を採取して診断を確定します。胸水が貯まっている場合には、胸水を少し抜いて胸水中のがん細胞を検出することで肺がんと診断することもあります。また体表面に近い病巣がある場合には、直接病変部位に針を刺して(針生検)診断することもあります。
当院での初診から、検査・治療に至るまでの流れを以下に示します。
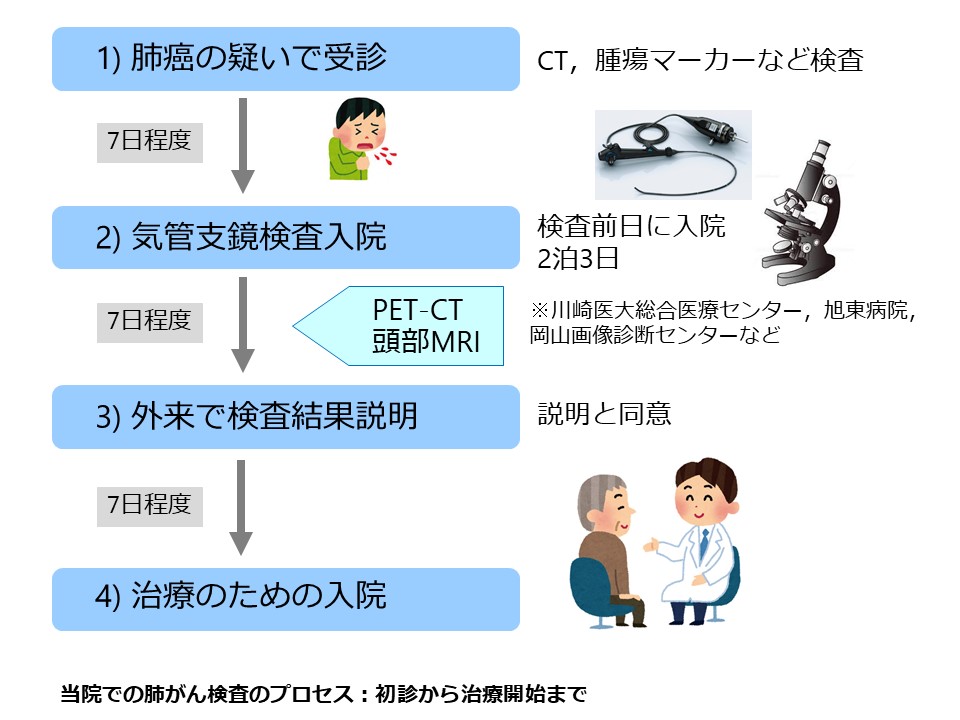
仮想内視鏡を用いて正確に位置を判断
多列検出器CT(MDCT)と呼ばれる高性能CTスキャンによる撮像技術の発達により、現在では多くの施設でCT画像等をフィルムではなく、液晶モニター上で観察するようになっています。このような医療用画像管理システムをPACSと呼びますが、当院でもこのPACSを導入しており、X線、CT、MRIなどほとんどの画像は、電子カルテと連携しており、院内のどの電子カルテ端末からでも参照できるようになっています。
また、コンピュータの性能の向上も相まって、2次元のCT画像を3次元画像として表示できるようになりました。さらに、3次元画像の内面を立体的に表示することにより、あたかも気管支鏡検査の画像のように観察できる仮想気管支内視鏡(バーチャル気管支鏡)も日常的に利用できるようになっています。仮想気管支内視鏡により、あらかじめ肺がんの占拠部位につながっている気管支の枝を同定しておくことで、診断率の向上、検査時間の短縮がはかられています。呼吸器内科では2014年からは富士フィルム社製ボリュームアナライザーSYNAPSE
VINCENTというソフトウェアにより、このような3次元解析をおこなっています。気管支鏡検査の際には、このソフトウェアを用いて、陰影の位置を3次元的に確認し、確実に検体が得られるように工夫しています。
確実に検体が採取できているかの確認
当院では、年間350件前後の気管支鏡検査を行っています。肺がんと診断するにはがんの組織から確実に検体を採取する必要がありますが、がん細胞が十分量採れていないことがしばしばあります。そこで、確実にがん細胞を採取できているかどうかを確認するため、迅速細胞診(Rapid On-Site cytologic Evaluation:ROSE)を取り入れています。これは、気管支鏡検査に細胞検査士や細胞診専門医が同席し、採取した検体についてリアルタイムでがん細胞の採取状況を助言するシステムです。ROSEにより、正診率を向上させ再検査の可能性を少なくすることや、検査時間の短縮がなされています。
肺がんの分類
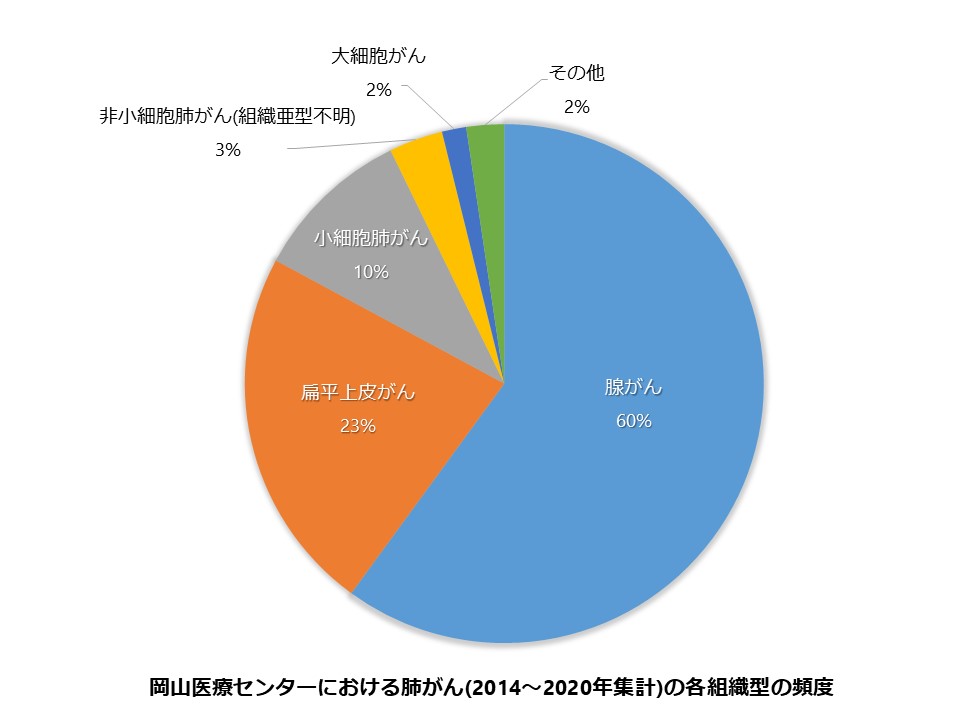
検査や手術で採取したがんの細胞や組織を顕微鏡で調べると、がん細胞やその集団の形に違いがあり、いくつかの種類に分類することができます。これを"組織型"と呼びます。肺がんの組織型は、大きく「小細胞肺がん」と「非小細胞肺がん」に分けられます。非小細胞肺がんはさらに「腺がん」「扁平上皮がん」「大細胞がん」などに分けられます。一般的には腺がんが肺がん全体の約60%を占め、扁平上皮がんがこれに次ぎます。小細胞がんは肺がんの約15~20%を占める進行の速いタイプです。大細胞がんは比較的頻度の低い組織型です。
個別化治療のための遺伝子検査
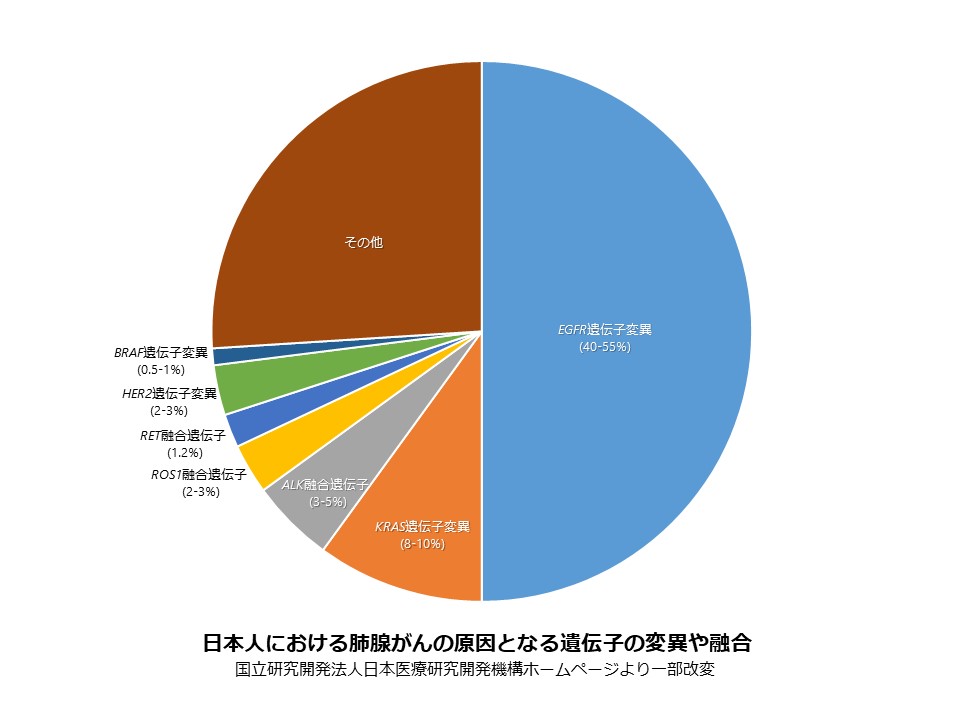
がんの発生や進展に重要な役割を果たす遺伝子を「ドライバー遺伝子」といいますが、がん細胞にはこの遺伝子に異常が認められることがあり、治療の選択に影響します。例えば、「EGFR(上皮増殖因子受容体)」とは細胞が増殖するためのスイッチのような役割を果たしているタンパク質(分子)のことで、細胞の表面にたくさん存在しています。このEGFRを構成する遺伝子の一部(チロシンキナーゼ部位)に変異があると、細胞を増殖させるスイッチが常にオンとなっているような状態となり、細胞は限りなく増殖し、がん化してしまいます。EGFR遺伝子変異はおおよそ男性の肺がんの10%、女性の肺がんの40%に認められ、腺がんに頻度が高いといわれています。特に、非喫煙者の女性の腺がんでは60%以上の頻度でEGFR遺伝子変異が検出されるといわれています。
非小細胞肺がんにおいてドライバー遺伝子の異常には下図のようなものがあり、これらの遺伝子により産生されるタンパク質などを標的として、その働きを抑えたり、「がん周囲の環境を整えるタンパク質(分子)」を標的にして、がん細胞が増殖しにくい環境を整える治療法として分子標的治療が選択できます。気管支鏡検査などで得られた検体からこれらの遺伝子異常を検索し、個々のがんのゲノム異常に対して、個別に対応しながらおこなう医療を目指しています。
がん免疫療法のためのPD-L1検査
ヒトには免疫細胞が活性化して病原体やがん細胞と戦う機能が備わっています。しかし、免疫が高まり過ぎると自らの健康な細胞も傷つけてしまう(自己免疫反応)ことになるので、我々の体は「チェックポイント」で免疫細胞にブレーキをかけて、免疫のバランスを維持します。ちなみに、チェックポイントとは英語で「検問所」という意味です。
ところが、がん細胞はPD-L1という分子を発現し、免疫細胞のPD-1という分子との結合によって、がんが免疫細胞に対してブレーキをかけて免疫細胞の攻撃を阻止します。このように、がん細胞はこのブレーキ機能を逆手にとって、免疫細胞ががん細胞を攻撃する力を抑え込みます(がんの免疫逃避)。
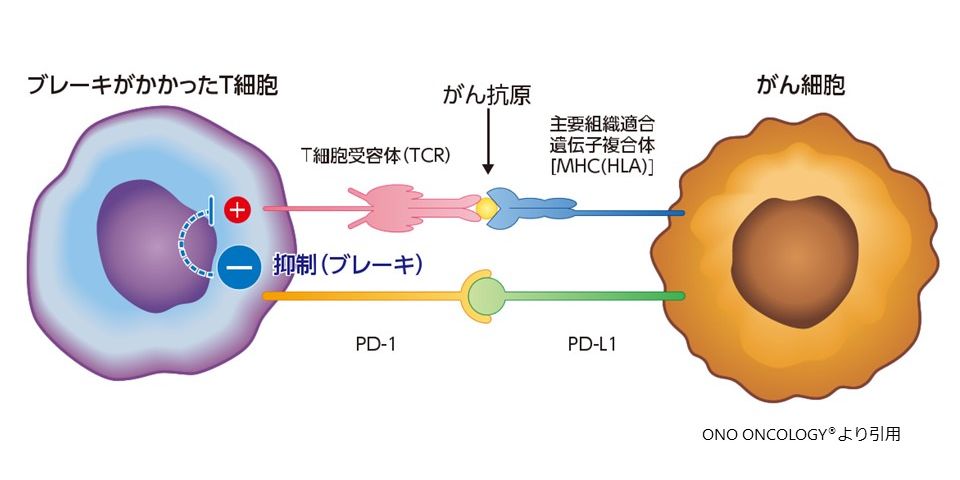
近年使用出来るようになった免疫チェックポイント阻害剤(PD-L1とPD-1の結合を阻害する抗体など)は、がん細胞がヒトの免疫機構から逃れて生き延びようとするのを阻止する薬です。活性化したT細胞(免疫細胞)の表面にあるPD-1あるいはがん細胞のPD-L1と結合し、がん細胞から発せられるT細胞を抑える信号をブロックします。これによって、T細胞にかかったブレーキが外され、T細胞は活性を取り戻して、再びがん細胞を攻撃できるようになります。
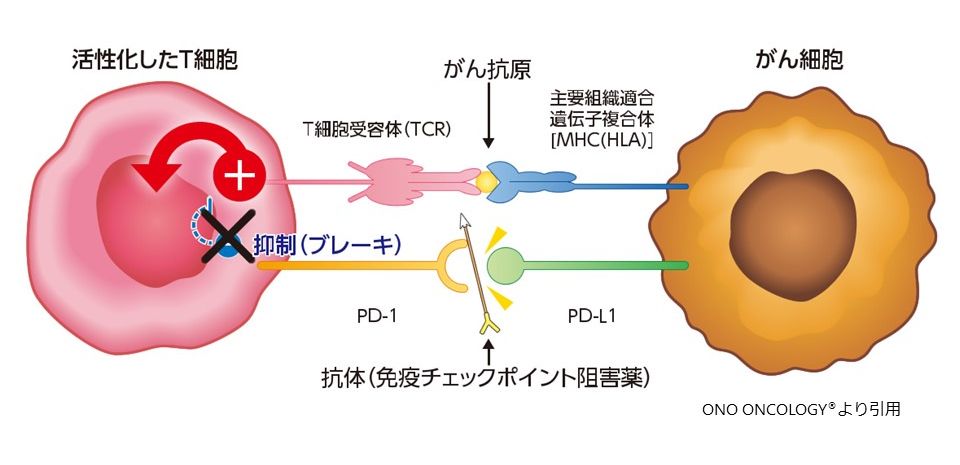
PD-L1分子が細胞表面にたくさん認められる非小細胞肺がん患者さんでは、PD-1抗体やPD-L1抗体の有効性が高いと報告されており、気管支鏡検査などで採取したがん細胞の組織標本を用いてPD-L1免疫染色という検査もおこなっています。
肺がんの病期(ステージ)
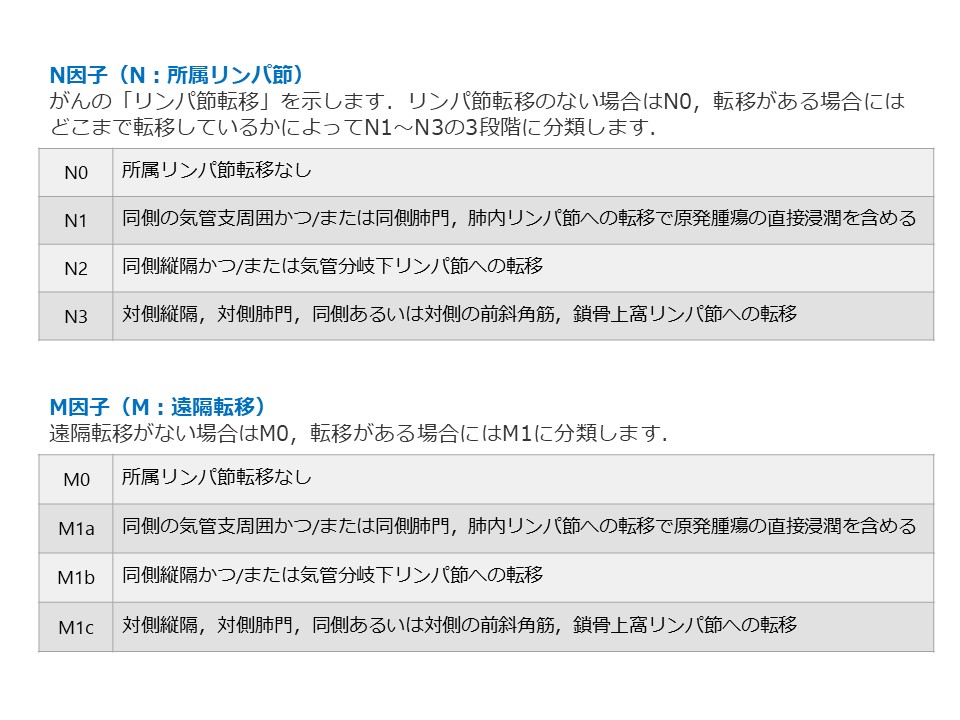
肺がんと診断されたら、そのがんがどのくらいの大きさなのか、病巣近くのリンパ節に拡がっていないか、他の臓器に転移していないかどうか、さらに詳しく検査を行い、がんの進行度合い(病期、ステージ)を決めます。病期の評価には国際的には、国際対がん連合(UICC)の定めるTNM分類と呼ばれる分類法を用います。これは、がんの大きさと浸潤(T因子)、リンパ節転移(N因子)、遠隔転移(M因子)の3つの因子について評価し、これらを総合的に組み合わせて病期を決定する方法です。UICC分類第8版によりますと、病期はI 期(IA、IB)、II 期(IIA、IIB)、III 期(IIIA、IIIB、IIIC)、IV 期に分類されます。どこにも転移がみられないものはI期(IA期、IB期)、限られたリンパ節のみに転移があるものはII期、がんがある肺と同じ側の縦隔に転移があるものはIIIA期、反対側の縦隔に転移があるものや食道や気管にがんの浸潤が認められるものはIIIB期、肝臓や骨などに転移したり、胸水が認められたりする場合はIV期となります。数字が大きいほどがんが進行していることを示します。

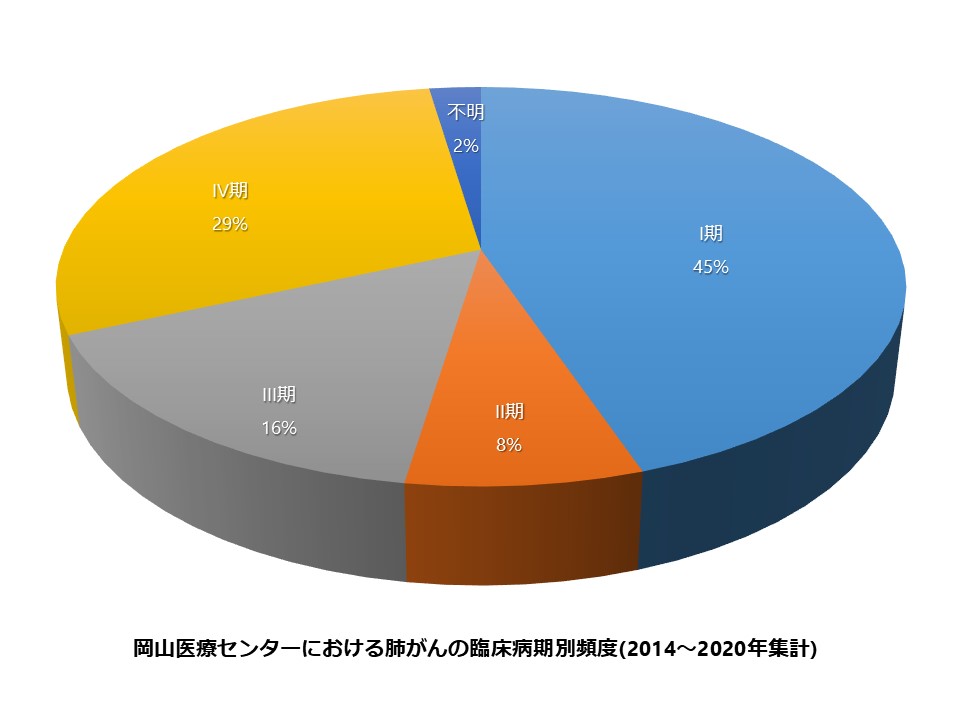
一般的に非小細胞肺がんの治療では、手術でがんを取り除くことができるI期、II期の患者さんでは手術が基本となります。
IB期以上の病期の場合、手術でがんを完全に取り除いても、再発防止のため術後に抗がん剤による化学療法をおこなうことが推奨されています。
一方、小細胞肺がんの場合には、抗がん剤や放射線治療に対する反応がよく、増殖が速く転移しやすいため、抗がん剤による化学療法や放射線療法が基本となります。小細胞肺がんの場合の病期は、一般的なTNM分類ではなく、治療方針の違いにより限局型と進展型とに分けて考えます。限局型は、腫瘍が一側胸郭内にとどまっている場合であり、一側胸郭を越えて腫瘍が進展している場合を進展型と定義します。肺以外のほかの臓器に転移があれば進展型です。小細胞肺がんは、使用する抗がん剤の種類や放射線療法のタイミングなど標準的な治療の方法が確立していますが、限局型と進展型とでは標準的な治療の方法が異なっていますので、診断確定時にきちんと病期診断をおこなっておく必要があります。

肺がんの治療方法
これまでは、外科療法(手術)、放射線療法、化学療法(抗がん剤を用いた薬物療法)が肺がんの治療の3大柱でした。近年、これらの治療に加えて、がん免疫療法が新たなピースとして加わっており、この4種類の治療法を単独または組み合わせて治療を行います。肺がんの治療ガイドラインには、組織型や病期などにより推奨される治療法が記載されていますが、最終的にどのような治療法を選択するかは、肺がんの存在する部位、組織型、病期、基礎疾患、全身の臓器機能、体力、年齢などを総合的に判断して、患者さん本人の意思を尊重しながら、主治医と充分な相談をして決定しています。
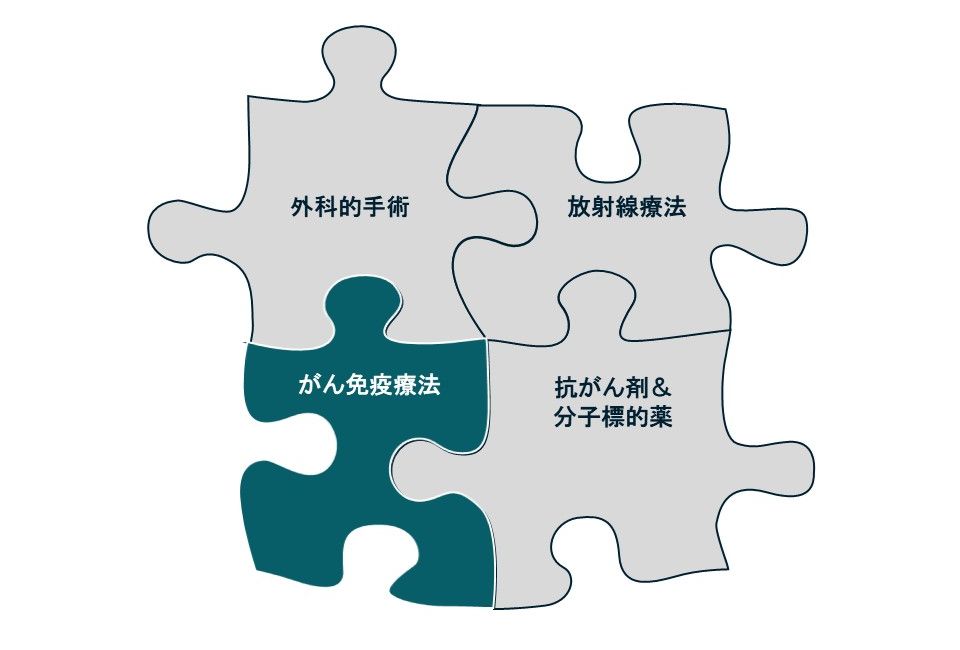
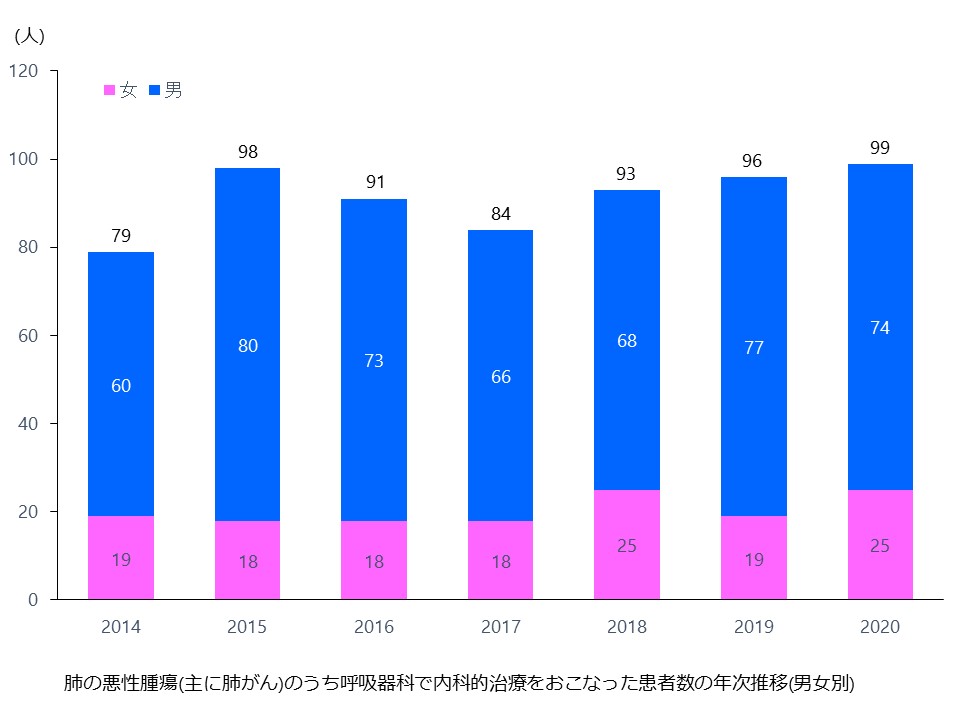
岡山医療センターでは、毎年約150~200名の新規の肺がん患者さんが訪れますが、呼吸器内科では約100名の肺がん患者さんに対して、内科的な治療(がん薬物療法や放射線療法)をおこなっています。呼吸器外科とは同じフロア(10階B病棟)で診療をおこなっているため、肺がんに関してもシームレスで円滑なチーム医療が達成されています。
化学療法(がん薬物療法)
化学療法とは抗がん剤による治療のことで、広い範囲のがん細胞を攻撃する治療法です(全身療法)。非小細胞肺がんでは病期に応じて手術や放射線治療と組み合わせて、あるいは単独で抗がん剤治療を行います。小細胞肺がんは診断された時点で転移がみられることが多い一方で、非小細胞肺がんに比べて抗がん剤治療の効果が高いため、抗がん剤による治療が中心となります。
肺がんの個別化治療
近年の研究により、それぞれのがんに特有な遺伝子変異が存在することがわかってきており、患者さん1人ひとりに合った治療を考える「個別化治療」が検討できる時代になっています。日本肺癌学会によるガイドラインでも、遺伝子検査を行って遺伝子変異があるかどうかを調べた上で、患者さんに合った治療を選択することを推奨しています。
非小細胞肺がん(特に肺腺がん)では、「EGFR遺伝子変異」、「ALK融合遺伝子」、「ROS1融合遺伝子」、「BRAF遺伝子変異」、「MET遺伝子変異」などの遺伝子変異を検索し、これをターゲットとした治療薬を用いることを検討します。このような治療薬は一般的に分子標的治療薬と呼ばれています。
遺伝子変異が認められなかった場合には、従来の抗がん剤による治療を行いますが、もうひとつの肺がん治療に用いられている分子標的治療薬として、血管内皮細胞増殖因子(VEGF)に対する抗体であるベバシズマブ、ラムシルマブがあります。がんが増殖するにはがんに栄養分を取り込むための血管を造ること(血管新生)が必要であり、多くの悪性腫瘍においてこのVEGFが増加しています。ベバシズマブやラムシルマブは、従来の抗がん剤と併用することにより、腫瘍の増殖に必要な血管新生を阻害し、抗がん剤の腫瘍への到達を改善することなどにより、がんを兵糧攻めにして治療効果を高めると考えられています。
免疫チェックポイント阻害剤による治療
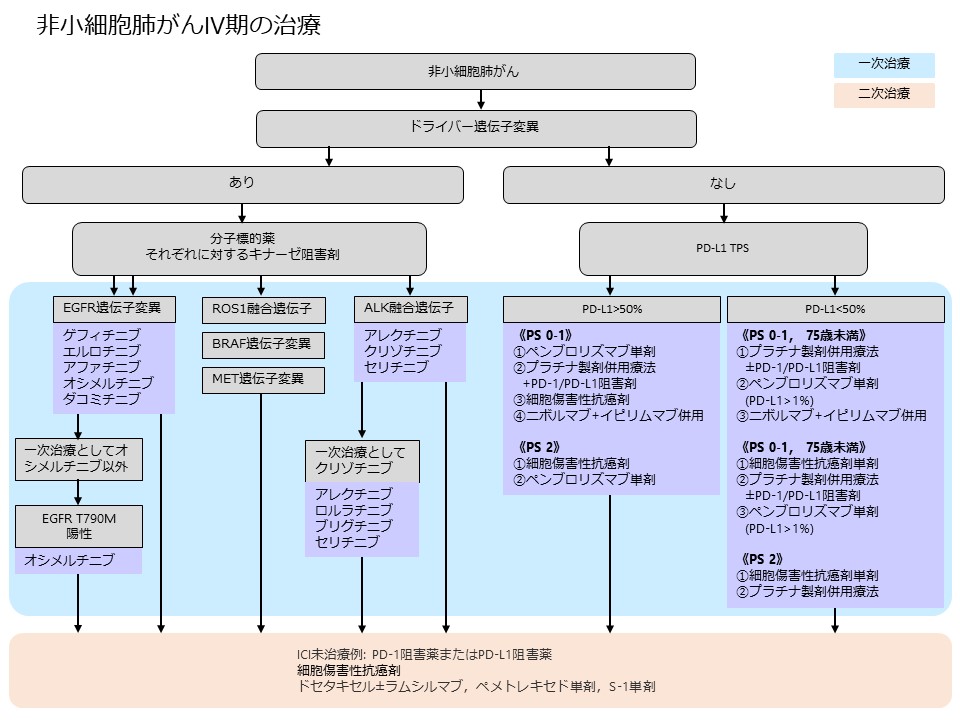
近年、様々ながんでPD-1抗体やPD-L1抗体のような免疫チェックポイント阻害薬の有用性が科学的に証明されました。2015年末に非小細胞肺がんに対してニボルマブがわが国ではじめて承認され、その後、2016年にペムブロリズマブ、2017年にアテゾリズマブ、デュルバルマブが承認されました。さらに、2020年11月には、抗CTLA-4抗体であるイピリムマブが、ニボルマブとの併用で非小細胞肺がんに対して承認されています。PD-L1というタンパク質ががん細胞にたくさん認められる患者さんでPD-1抗体やPD-L1抗体の有効性が高いと報告されており、がん細胞の組織標本を用いてPD-L1免疫染色という検査がおこなわれます。
ペムブロリズマブ単独の治療は、1%以上のがん細胞にPD-L1が認められる非小細胞肺がんに対して承認されています。プラチナ製剤とそのほかの抗がん剤を組み合わせる併用化学療法後に進行した場合の二次治療として、ニボルマブやペムブロリズマブ、アテゾリズマブが用いられます。ただし、1%以上(とくに50%以上)のがん細胞にPD-L1が認められた非小細胞肺がんでは、初回の薬物療法としてペムブロリズマブ単独の治療が適応となります。
2018年までは免疫チェックポイント阻害薬単独での治療しか行われてきませんでしたが、2018年の年末にペムブロリズマブやアテゾリズマブとプラチナ製剤とそのほかの抗がん剤を組み合わせて使う治療が初回治療として承認されました。プラチナ製剤を含む併用化学療法と比較して高い有効性が示されたためです。ただし、体力が低下している場合や合併症によっては適応とならない場合もあります。
手術が適応とならないⅢ期の非小細胞肺がんでは、プラチナ製剤を含む化学放射線療法が行われますが、化学放射線療法に続けて1年間デュルバルマブによる治療が行われるようになりました。
また、進展型小細胞肺がんに対してもアテゾリズマブとデュルバルマブが、細胞傷害性抗がん剤との併用で有用性が示され、選択肢が拡がりました。今後さらなる発展が期待されます。

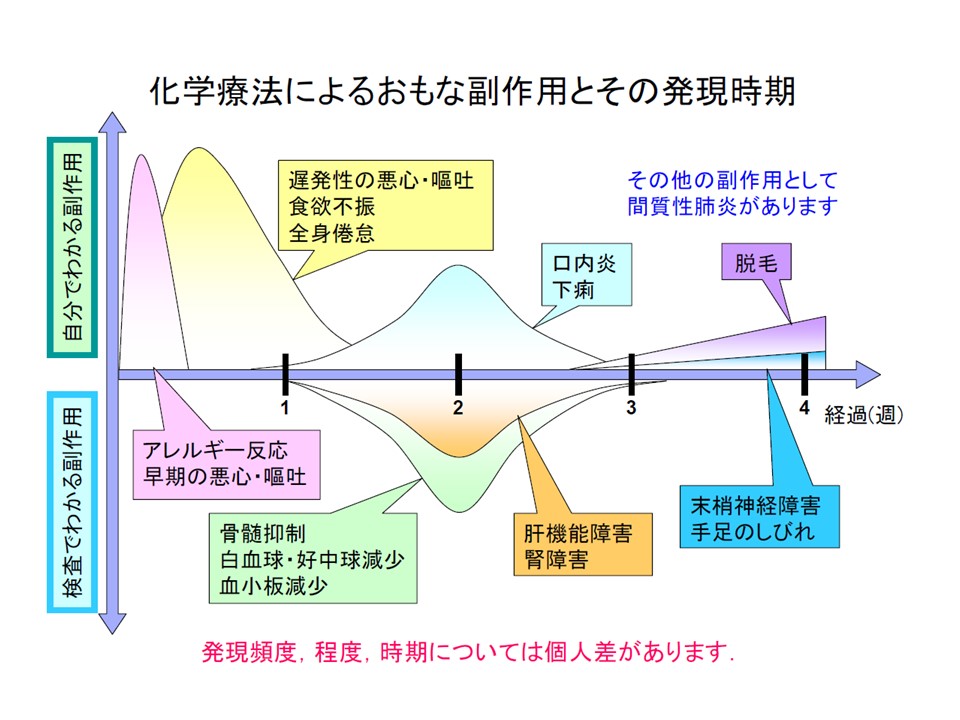
化学療法の副作用
一般的な抗がん剤は、細胞が分裂・増殖する過程に働きかけて、細胞の増殖を抑えます。がん細胞は活発に分裂・増殖しているため、抗がん剤の効果が期待されます。しかし、消化管の細胞や、髪の毛を造る細胞、血液を造る細胞なども活発に分裂・増殖しているため、影響を受けやすく、様々な副作用があらわれます。使用する薬によって副作用は様々であり、副作用の程度も個人差が大きく、副作用が非常に強くあらわれる場合とほとんど出現しない場合があります。副作用が強く現れたからといって治療効果はかならずしも良好であるわけではなく、一般的には副作用の強さと治療効果は無関係です。副作用による症状ができるだけ軽くなるように色々な薬が開発されていますので、我慢せず早めに担当医や看護師さんに伝えましょう。
副作用にはほとんどの抗がん剤に認められる共通の副作用と、特定の系統の薬にのみ認められる特異的な副作用とがあります。共通の副作用としては消化器症状(吐き気、嘔吐、食欲不振など)が第1にあげられます。